Bestralingen en borstoperaties (en reconstructie) - tijd om te werken aan betere voorlichting
Enkele weken geleden vroegen we wat jullie ervaringen zijn met bestralingen en borstoperaties of borstreconstructies. Maar liefst 1.472 mensen hebben de vragenlijst volledig ingevuld, waarvoor veel dank!
Resultaten
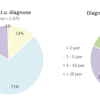
De meeste invullers van deze vragenlijst (respondenten) waren tijdens hun diagnose tussen de 40 en 59 jaar. Het aantal jaren sinds dat de diagnose gesteld is, varieert. Onderstaande figuren vatten deze achtergrondkenmerken samen.
Bijna iedereen is bestraald vanwege borstkanker (of DCIS / LCIS) (96%), 55 mensen (4%) zagen hier bewust vanaf om de volgende redenen:
- Ik vond het voordeel van bestralingen te klein (44%)
- Ik wilde het niet vanwege de kans op (late) gevolgen (2%)
- Ik wilde een borstreconstructie en met bestralingen zou dat niet kunnen of moeilijk worden (18%)
- Dat was medisch gezien niet mogelijk (7%)
Ook konden mensen het antwoord ‘anders’ geven. Ruim een derde (36%) deed dit. De toelichting daarop was dat er voor amputatie is gekozen in plaats van een borstsparende operatie. Bestralingen waren toen medisch gezien niet meer nodig.
“Ik heb gekozen voor een amputatie, ik vond de eventuele complicaties van bestraling te groot.”
Over de borstsparende operatie
Zes op de tien mensen zijn borstsparend behandeld (60%). Een gebruikte techniek om het cosmetisch resultaat te verbeteren (hoe de borst er na de operatie uit komt te zien), is ‘oncoplastische chirurgie’. Dan wordt tijdens de borstsparende operatie borstweefsel verplaatst. Soms opereren de oncologisch chirurg en plastisch chirurg dan samen. Wij vroegen wat van toepassing was bij de borstsparende operatie. Er werd als volgt geantwoord:
- Borstsparende operatie zonder oncoplastische technieken (76%)
- Borstsparende operatie met oncoplastische technieken (20%)
- Dat weet ik niet zeker (3%)
Mensen die korter dan twee jaar geleden de diagnose kregen zijn vaker borstsparend geopereerd met oncoplastische technieken (30%). Bij mensen met een diagnose langer dan tien jaar geleden was dit 8% (excl. weet niet zeker).
We vroegen ook of mensen nadat de tumor is verwijderd (borstsparend), nog een behandeling hebben gehad om het behandelde borstgebied er mooier uit te laten zien. Bijvoorbeeld met ‘lipofilling’ of een andere techniek. Bijna negen op de tien mensen geven aan van niet (88%). 9% (n=80) heeft dit wel gehad, 2% denkt er nog over na.
Aan de mensen die geen nabehandeling hebben gehad, vroegen we naar de reden(en) hiervan. Onderstaand figuur vat de uitkomsten samen.
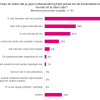
De belangrijkste reden om geen nabehandeling te ondergaan, is omdat mensen tevreden waren met het resultaat van de operatie, gevolgd door ‘geen behoefte aan’. Twee op de tien mensen wisten niet dat dit kon. Bij ‘anders’ wordt onder andere genoemd dat het niet nodig was, dat er niet over gesproken is en een herhaling van het meest gegeven antwoord: dat het resultaat er goed (genoeg) uitzag.
“Ik was zeer tevreden met het resultaat! De chirurg heeft het echt prachtig gedaan.”
“Ik heb me neergelegd bij het resultaat zoals het was. Ik vond het niet zo lelijk. Ook wist ik niet dat er een schoonheidsbehandeling mogelijk was, dat hoorde ik pas na het bestralen en ik vond het bezwaarlijk om mezelf met wéér een operatieve ingreep mooier te laten maken.”
Aan de tachtig mensen die wel een aanvullende nabehandeling hebben gehad, vroegen we naar de gebruikte techniek. Bij vier op de tien (40%) betrof het (ook) lipofilling (opvullen ‘deuken’ met lichaamseigen vetweefsel). Een derde had (ook) een borstverkleining of borstlift (35%). Het opvullen van deuken door het verplaatsen van de rugspier (11%) of door plaatselijke huid-vetlap (9%) wordt minder vaak genoemd. Bij 'anders, namelijk' (31%) wordt onder andere een tepelreconstructie, tepeltatoeage en behandeling van littekens genoemd.
Informatievoorziening rondom de borstsparende operatie
Wij vroegen ons af waarover mensen met een borstsparende operatie zijn geïnformeerd. Onderstaand figuur geeft de resultaten weer.
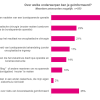
De meerderheid is (ook) geïnformeerd over de voor- en nadelen van de borstsparende operatie. Bijna een kwart is (ook) geïnformeerd over de mogelijkheid van oncoplastische chirurgie. Eén op de tien is (ook) geïnformeerd over lipofilling of een andere techniek om het borstgebied ‘mooier’ te maken bij een borstsparende operatie. Een kwart geeft aan dat ze niet over de bovenstaande onderwerpen is geïnformeerd of weet het mogelijk niet meer.
Hoe korter de diagnose geleden is, hoe vaker mensen ten minste over één onderwerp zijn geïnformeerd: 81% bij de mensen die in de afgelopen twee jaar de diagnose kregen, 78% bij wie de diagnose tussen de twee en vijf jaar lag, 73% bij mensen die tussen de vijf en tien jaar werden gediagnostiseerd en 66% van de mensen die langer dan tien jaar de diagnose kregen.
“Waar over gepraat is, is dat ze op een gegeven moment konden zeggen dat een borstsparende operatie een optie was en geen extra risico. Een borstamputatie mocht ook als ik dat wilde.”
Aan de mensen die geïnformeerd zijn over ten minste één onderwerp, vroegen we wanneer dit was. Onderstaand figuur laat de uitkomsten zien.

De meerderheid is (ook) vóór de operatie geïnformeerd. De invloed van bestralingen bij oncoplastische chirurgie en de mogelijkheid voor lipofilling of andere mogelijkheden werden bij een deel na de operatie gegeven.
“Vóór de operatie spraken de chirurg en plastisch chirurg in mijn bijzijn over het hoe en wat. Voelde fijn.”
Ook vroegen we door wie er is geïnformeerd over de borstsparende operatie. Mensen konden meerdere antwoorden geven.
- Chirurg (78%)
- Mammacare verpleegkundige (39%)
- Plastisch chirurg (28%)
- Verpleegkundig specialist (21%)
- Bestralingsarts (radiotherapeut) (18%)
In de meeste gevallen gaf (ook) de chirurg de informatie. 4% wist het niet meer. Uit aanvullende analyse blijkt dat de informatie door (ook) verpleegkundig specialisten, mammacare verpleegkundigen en de plastisch chirurg is toegenomen. Over dit laatste: 36% van de mensen die in de afgelopen twee jaar de diagnose kregen gaf aan (ook) geïnformeerd te zijn door een plastisch chirurg, tegenover 11% van mensen die langer dan tien jaar geleden zijn gediagnostiseerd.
“Samen met chirurg en plastisch chirurg besproken. Plastisch chirurg was bij de eerste operatie aanwezig.”
Aan alle mensen met een borstsparende operatie vroegen we of ze wisten bij wie je in het ziekenhuis terecht kan bij vragen over de mogelijkheden voor operatie aan de borst en eventuele borstreconstructie. 75% geeft aan dit te weten, 16% zegt van niet en 9% weet het niet meer. Ook hier blijkt weer dat hoe korter geleden de diagnose was, hoe vaker mensen weten bij wie ze terecht kunnen met deze vragen. Bij mensen die korter dan twee jaar geleden de diagnose kregen wist 85% dit, langer dan tien jaar geleden was dit 67%.
"De toelichting werd gegeven door de chirurg. Ik kon alle vragen stellen. Daarnaast kon ik ook met mijn vragen terecht bij een oncologisch verpleegkundige via de telefoon.”
Over de borstamputatie (verwijderen gehele borst)
Wanneer de borst geheel wordt verwijderd vanwege borstkanker, zijn er meerdere opties mogelijk. Het kan bij je passen om ‘plat te blijven’. Als je een reconstructie wil kan dat soms meteen tijdens de operatie waarbij de tumor wordt verwijderd, of na verloop van tijd. Ook zijn er verschillende reconstructietechnieken om de borstvorm te maken.
Wij vroegen wat van toepassing was bij de operatie waarbij de borst werd verwijderd. Onderstaand figuur vat de uitkomsten samen.
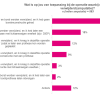
Het meest gegeven antwoord is ‘geen borstreconstructie’. Bij de mensen die wel een borstreconstructie hebben gehad, gebeurde dit ongeveer even vaak direct tijdens de operatie (inclusief tissue expander) als op een later moment. Ook de verhouding ‘prothese’ versus 'lichaamseigen weefsel' is ongeveer gelijk. Bij ‘anders’ wordt onder andere genoemd dat beide borsten zijn geamputeerd en/of dat de borstkanker is teruggekomen.
“Ik heb eerst een borstsparende operatie gehad. Dit bleek niet voldoende, dus toen alsnog een amputatie. Er kon toen geen reconstructie plaatsvinden.”
Aan de 253 mensen met een borstamputatie en zonder borstreconstructie, vroegen we naar de reden(en) hiervoor. Ruim de helft (53%) geeft (ook) aan er geen behoefte aan te hebben, vier op de tien (44%) geven (ook) aan niet wéér een ingreep (operatie) te willen. Bijna twee op de tien (17%) geven aan dat reconstructies ‘toen’ nog niet mogelijk waren.
"Ik wilde geen siliconen prothese en had te weinig eigen lichaamsvet.”
“Op het moment van opereren was het niet mogelijk (dat zou ik graag hebben gewild), omdat de borst erna nog moest worden bestraald. Daarna zag ik tegen weer een grote operatie op (zou kiezen voor weefsel uit buik) en zo langzamerhand heb ik er ook geen behoefte meer aan.”
Wij vroegen ons af waarover mensen met een borstamputatie zijn geïnformeerd. Onderstaand figuur geeft de resultaten weer.

De antwoorden zijn verdeeld. Het meest gegeven antwoord is informatie over een latere borstreconstructie (50%). Qua medische informatie, is men het minst geïnformeerd over mogelijk tepelbehoud (13%). Ruim één op de tien mensen (14%) zegt over niets van de bovenstaande onderwerpen te zijn geïnformeerd.
“Ik twijfelde op een bepaald moment over volledig of borstsparend. Ik kon gewoon nog een keer terugkomen bij de chirurg om er nog een keer over te praten.”
“Deels ben ik geïnformeerd een groot deel heb ik ook zelf uitgezocht via ervaringsdeskundigen en internet.”
“Er wordt erg gecounseld richting borstsparende operatie of reconstructie, ervoor kiezen om plat te blijven wordt door artsen toch als vreemd ervaren. De algemene opinie is toch dat een vrouw borsten behoort te hebben.”
In vergelijking met borstsparende operaties, is het percentage mensen dat over niets van de genoemde onderwerpen geïnformeerd is, met 14% lager. Ook hier geldt weer dat hoe korter geleden de diagnose was, hoe vaker mensen over ten minste één onderwerp zijn geïnformeerd: 95% bij de mensen die in de afgelopen twee jaar de diagnose kregen, 90% bij wie de diagnose tussen de twee en vijf jaar lag, 84% bij mensen die tussen de vijf en tien jaar werden gediagnostiseerd en 79% van de mensen die langer dan tien jaar de diagnose kregen.
Aan de mensen die wel geïnformeerd zijn over ten minste één onderwerp, vroegen we wanneer dit was. Onderstaand figuur laat de uitkomsten zien.

In de meeste gevallen werd er voorafgaand aan de borstamputatie (en eventuele reconstructie), of zowel vooraf als achteraf, geïnformeerd over de onderwerpen. Informeren over mogelijkheden in andere ziekenhuizen gebeurde met 28% relatief het vaakst alleen achteraf (na de borstamputatie).
Ook vroegen we door wie er is geïnformeerd over de borstamputatie en eventuele borstreconstructies. Mensen konden meerdere antwoorden geven.
- Chirurg (70%)
- Plastisch chirurg (61%)
- Mammacare verpleegkundige (40%)
- Verpleegkundig specialist (21%)
- Bestralingsarts (radiotherapeut) (16%)
In de meeste gevallen gaf (ook) de chirurg de informatie. 2% wist het niet meer. Uit aanvullende analyse blijkt dat de informatie door (ook) verpleegkundig specialisten en de plastisch chirurg is toegenomen. Voorbeeld: 66% van de mensen die in de afgelopen twee jaar de diagnose kregen gaf aan (ook) geïnformeerd te zijn door een plastisch chirurg, tegenover 43% van mensen die langer dan tien jaar geleden zijn gediagnostiseerd.
“Veel en goede uitleg gehad van de chirurge en plastische chirurgie en mammacare en je kunt nog steeds alles vragen.”
Aan alle mensen met een borstamputatie vroegen we of ze wisten bij wie je in het ziekenhuis terecht kan met vragen over de mogelijkheden voor een operatie aan de borst en eventuele borstreconstructie. 83% geeft aan dit te weten, 11% zegt van niet en 6% weet het niet meer. Ook hier blijkt dat hoe korter geleden de diagnose was, hoe vaker mensen weten bij wie ze terecht kunnen bij deze vragen. Bij mensen die korter dan twee jaar geleden de diagnose kregen wist 90% dit, indien langer dan tien jaar geleden: 73%.
“Denk gewoon bij de chirurg maar dat weet ik niet zeker.”
“Ik had een vaste verpleegkundig specialist waar ik al mijn vragen kon stellen. Geweldige vrouw trouwens.”
Over de bestralingen
Bestralingen kunnen gevolgen hebben bij operaties en borstreconstructies. We bedoelen hier specifiek de gevolgen van bestraling voor het geopereerde gebied aan de borst. En de gevolgen ervan voor eventuele borstreconstructies. Dus hoe het er uiteindelijk uit komt te zien. Daarnaast kan de keuze voor het soort operatie ook weer gevolgen hebben voor hoe er bestraald moet worden. Bij een borstsparende operatie mét oncoplastische chirurgie moet er mogelijk een groter gebied worden bestraald dan wanneer bij de operatie alleen de tumor wordt verwijderd.
Als eerste vroegen we naar de kenmerken van de bestraling. Onderstaande figuren geven een overzicht.
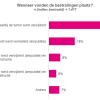
De meerderheid die werd bestraald is borstsparend geopereerd. Bij 'anders' wordt onder andere genoemd dat men eerst borstsparend is geopereerd en er later een amputatie volgde. Ook benoemen mensen de volgorde omtrent chemotherapie.
Op de vraag ‘Hoe is de borst of borstwand bestraald?’ werd als volgt geantwoord:
Bij een borstsparende operatie (n=877):
- Alleen de borst(wand) (40%)
- Ook op lymfeklieren in de oksel of rondom het sleutelbeen (48%)
- Weet ik niet (12%)
Bij een amputatie (n=540):
- Alleen de borst(wand) (16%)
- Ook op lymfeklieren in de oksel of rondom het sleutelbeen (78%)
- Weet ik niet (6%)
Bij de meeste mensen is bekend op welke plekken er bestraald is. Ook vroegen we of mensen naast de gewone serie bestralingen een extra dosis bestraling hadden op de plek waar de tumor heeft gezeten (‘boost’).
Bij een borstsparende operatie (n=877):
- Ja (42%)
- Nee (34%)
- Weet ik niet (24%)
Bij een amputatie (n=540):
- Ja (27%)
- Nee (46%)
- Weet ik niet (28%)
Mensen die borstsparend zijn geopereerd geven vaker het antwoord ‘Ja’ dan mensen met een borstamputatie. Opvallend is dat ongeveer een kwart niet weet of er sprake was van ‘boost’.
Dit percentage neemt nauwelijks af, ook als de diagnose korter dan twee jaar geleden is (23% weet het niet).
Wij vroegen of mensen behandelingen hebben ondergaan die mogelijke klachten van bestraling kunnen verminderen. Denk bijvoorbeeld aan hyperbare zuurstoftherapie, fysiotherapie, massage na kanker, acupunctuur.
- Niet van toepassing – geen klachten vanwege bestraling (17%)
- Nee, en ik ben hier ook niet over geïnformeerd (30%)
- Nee, maar ik ben hier wel over geïnformeerd (5%)
- Ja (47%)
Er is geen duidelijke trend te zien als we kijken naar het jaar van diagnose en informatievoorziening over dergelijke behandelingen.
Van de mensen die behandelingen hebben ondergaan (n=661) die klachten mogelijk verminderen, geven de meesten aan dat het om fysiotherapie of oedeemtherapie gaat. Massage wordt ook veel genoemd, net als hyperbare zuurstof therapie. Lymfedrainage en acupunctuur worden minder genoemd.
“Fysiotherapie, acupunctuur, massage om fibrose weefsel soepel te houden”
“Behandeling bij oncologisch fysiotherapeut (nog steeds). Maar ben ik niet over geïnformeerd maar zelf naar op zoek gegaan”
Ook vroegen we of de behandelingen hebben geholpen. De meeste mensen geven aan dat dit het geval is (78%). 11% zegt van niet en 10% weet het niet.
“Mijn arm kan weer verder omhoog en minder oedeem in en om de borst”
“Litteken minder pijnlijk.”
“Gevoel in de bestraalde borst is grotendeels terug en veel minder last van harde plekken dan vlak na de bestraling.”
We vroegen of jullie complicaties of andere nadelige gevolgen hebben (gehad) vanwege bestraling op het geopereerde gebied. Onderstaand figuur vat de uitkomsten samen.
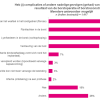
Het meest genoemd wordt verlittekening (fibrose), gevolgd door pijnklachten en lymfoedeem, ook verkleuring van de huid wordt relatief vaak genoemd. Bijna twee op de tien geven aan geen complicaties of nadelige gevolgen te (hebben) ervaren.
Een kwart geeft (ook) het antwoord ‘anders’. Hierbij worden de volgende, vaak meer algemenere nadelige gevolgen, het vaakst genoemd:
- Pijn op andere plekken (bijv. ribben/schouder)
- Andere huidproblemen (bijv. brandwonden, jeuk)
“Diep lap was in eerste instantie niet mogelijk vanwege slechte kwaliteit van bestraald gebied moeten zoek naar plastische chirurg die het risico aandurfde gelukkig met een redelijk mooi resultaat.”
“Ik heb wel klachten maar weet niet of het van de bestraling komt.”
“Ter hoogte van bestraling vorm van nieuwe borst niet helemaal mooi te krijgen.”
Uit aanvullende analyse blijkt dat mensen die na een amputatie en na een reconstructie zijn bestraald, vaker infecties en kapselvorming ervaren en (daardoor) vaker protheseverlies.
Informatievoorziening bij bestralingen
Als eerste vroegen we jullie over welke onderwerpen jullie zijn geïnformeerd. Onderstaand figuur geeft de resultaten weer.
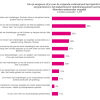
De meeste mensen worden (ook) geïnformeerd over de voor- en nadelen van bestralingen. Ook over de grootte en de plek wordt het merendeel geïnformeerd. Eén op de tien geeft aan over niets van bovenstaande te zijn geïnformeerd. Dit percentage is met 4% het laagst bij mensen die in de afgelopen twee jaar hun diagnose kregen. Het aantal mensen dat informatie over de invloed van bestralingen op langere termijn ('late gevolgen') kreeg, neemt toe naarmate de diagnose korter geleden is: 52% van de mensen die korter dan twee jaar de diagnose kreeg werd hierover geïnformeerd, tussen de twee en vijf jaar geleden was dit 38%, tussen de vijf en tien jaar geleden 24% en langer dan tien jaar geleden 17%.
“De informatie betreft vooral de korte termijn. Langdurige schade werd eigenlijk niet besproken en nu na 9 jaar is dat waar ik het meeste last van heb.”
Bovenstaand figuur geeft de uitkomsten van alle patiëntgroepen weer, dus ongeacht welk soort operatie. Niet elk soort informatie is voor iedereen van toepassing. Vandaar dat er aanvullende analyses zijn uitgevoerd per soort operatie. Hierbij is de antwoordcategorie ‘Ik ben over niets van bovenstaande geïnformeerd’ niet meegenomen.
Borstsparende operatie
Mensen met oncoplastische chirurgie zijn vaker geïnformeerd over de meeste onderdelen dan mensen die niet oncoplastisch geopereerd zijn. Uitzonderingen (geen significante andere verdeling in antwoorden): de voordelen van bestralingen, de grootte van het te bestralen gebied en de invloed van bestralingen op langere termijn. Opvallend is dat slechts 18% van de mensen die oncoplastisch zijn geopereerd (ook) is geïnformeerd over dat er na deze vorm van chirurgie mogelijk een groter gebied moet worden bestraald. Als we kijken naar de mensen die in de afgelopen vijf jaar zijn geopereerd, dan is dit percentage met 23% hoger. Ook bij het meer algemene antwoord ‘grootte van het te bestralen gebied’ zien we een verschil: 71% van de mensen die oncoplastisch zijn geopereerd geven aan hierover te zijn geïnformeerd, versus 59% van de mensen die niet oncoplastisch zijn geopereerd.
Borstamputatie: wel of geen reconstructie
Zoals verwacht, zijn mensen die een amputatie én een borstreconstructie kregen (excl. ‘anders’), vaker geïnformeerd over specifieke onderwerpen die met reconstructie te maken hebben, dan mensen die een amputatie hadden zonder borstreconstructie. Het gaat specifiek over de volgende onderwerpen (excl. ‘over niets geïnformeerd’):
De percentages bij de mensen zonder reconstructie:
- Voor- en nadelen volgorde bestraling op reconstructie (24%)
- Invloed van bestraling op soorten reconstructies (11%)
- Invloed van bestraling op volgorde (directe reconstructie of niet) (12%)
- Invloed van bestraling op cosmetiek (8%)
De percentages bij mensen met reconstructie:
- Voor- en nadelen volgorde bestraling op reconstructie (40%)
- Invloed van bestraling op soorten reconstructies (28%)
- Invloed van bestraling op volgorde (directe reconstructie of niet) (33%)
- Invloed van bestraling op cosmetiek (31%)
“Is verteld dat je mooie borst krijgt na reconstructie, maar na de bestralingen werd het op zich een borst met veel oedeem en dat zit vastgekleefd.”
Mensen die geen borstreconstructie hebben gehad, geven juist vaker aan te zijn geïnformeerd over de grootte van het te bestralen gebied en wel of geen lymfeklieren (74% tegenover 64% met een reconstructie).
Mensen die (ook) door een plastisch chirurg zijn geopereerd, geven opvallend vaker aan te zijn geïnformeerd, zelfs vaker dan bij informatie door de bestralingsarts. Dit geldt voor de meeste onderwerpen. Bijvoorbeeld de volgorde van behandelingen: voor- en nadelen van bestraling voor of na eventuele reconstructie – 57% werd hierover geïnformeerd indien (ook) informatie door de plastisch chirurg, tegenover 22% wanneer er niet door de plastisch chirurg is geïnformeerd.
“De plastische chirurg bespreekt eigenlijk de voor en nadelen van bestralen op je borst. Bestralingsarts komt erna maar dan is je operatie al geweest. Die vertelt het dan ook nog wel wat de nadelen zijn en waar je op moet letten op langer termijn. Meer algemeen.”
Aan iedereen die over één of meerdere onderwerpen is geïnformeerd, vroegen we wanneer dit was. Onderstaand figuur vat de uitkomsten samen.

Het moment van informeren van voor- en nadelen en gevolgen van bestraling verschilt (veel variatie). Over de specificaties van bestraling (bijvoorbeeld boost, grootte, lymfeklieren) wordt meestal na de operatie geïnformeerd. Op zich lijkt dit logisch omdat mensen (bijna altijd) na de operatie worden bestraald en ook uitslagen van de operatie moeten worden afgewacht. Echter voor de keuze van een soort operatie is vooraf informeren over de relatie tussen operatie en bestraling wel van belang. Over gevolgen van bestralingen voor operaties/reconstructies wordt vaker (ook) vooraf geïnformeerd.
“Bij de diagnose kreeg ik gelijk info over bestralingen. Terwijl ik nog niet met mijn chemo traject, immuuntherapie en operatie was begonnen. Dit blijft dan niet hangen.”
“Heel veel informatie gehad na mijn operatie maar voor de bestraling. Folders meegekregen en websites voor meer info.”
“Er werd op meerdere momenten info gegeven. Dit is prettig want niet alle info komt meteen door en je hebt in verschillende fases behoefte aan andere info.”
Op de vraag door wie mensen zijn geïnformeerd, werd als volgt geantwoord (meerdere antwoorden mogelijk):
- Bestralingsarts (radiotherapeut) (72%)
- Chirurg (44%)
- Mammacare verpleegkundige (28%)
- Verpleegkundig specialist (16%)
- Plastisch chirurg (14%)
- Anders (5%)
- Weet ik niet meer (4%)
Mensen die korter dan vijf jaar geleden de diagnose kregen, geven vaker aan (ook) door de bestralingsarts (78%) en de plastisch chirurg (17%) te zijn geïnformeerd. Bij mensen die langer dan tien jaar geleden de diagnose kregen is dit respectievelijk 64% en 8%.
Tot slot vroegen we of mensen wisten bij wie je in het ziekenhuis terecht kan met vragen over de bestralingen. 84% geeft aan van wel, 9% van niet en 7% weet het niet meer. Bij mensen die korter dan vijf jaar de diagnose kregen, weet negen op de tien bij wie ze terecht kunnen, bij diagnose van vijf jaar of langer geleden was dit acht op de tien.
“Pas tijdens de behandeling werd mij verteld waar ik terecht kon met vragen.”
Tevredenheid informatievoorziening en keuzes
Als eerste vroegen we hoe tevreden mensen zijn over de informatievoorziening (voorlichting) door zorgverleners in het ziekenhuis. Mensen konden een rapportcijfer geven tussen de 1 (zeer ontevreden) en 10 (zeer tevreden). Onderstaande grafiek vat de uitkomsten samen – rechts van de balken staan de gemiddelde rapportcijfers.
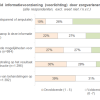
Over het algemeen zijn de ervaringen wisselend. Mensen zijn het meest tevreden over de voorlichting over de operatie, en het minst over de informatie over de mogelijke gevolgen van behandelingen op het dagelijks leven. Hoe korter geleden de diagnose, hoe tevredener mensen zijn over de informatievoorziening op alle vijf de onderwerpen. Als toelichting wordt ook geregeld aangehaald dat de informatievoorziening door de jaren heen verbeterd is. Ook geven mensen aan dat informatie vanwege de ‘shock’ niet altijd aankomt.
“Achteraf gezien vind ik de informatievoorziening vrij beperkt geweest over de gevolgen van bestraling. Toen werd mij verteld dat als je een borst besparende operatie krijgt je altijd daarna bestraald moet worden. Dus heb je geen keuze.”
Mensen met een amputatie zijn tevredener met de voorlichting over verschillende mogelijkheden voor borstreconstructie (7,0) dan mensen met een borstsparende operatie (6,4). Verder zijn er geen significante verschillen gevonden tussen deze groepen. Mensen die (ook) geïnformeerd zijn door de bestralingsarts (radiotherapeut) geven hogere cijfers dan mensen die niet geïnformeerd zijn door de bestralingsarts op alle onderdelen. Ook is er aanvullende analyse gedaan op mogelijke verschillen tussen mensen die de operatie en de bestralingen in hetzelfde ziekenhuis hebben gehad, en mensen die voor de bestralingen naar een ander ziekenhuis zijn geweest. Er zijn geen significante verschillen gevonden.
“Vind het eigenlijk achteraf gezien dat ik onvoldoende ben voorgelicht over de consequenties van een siliconenprothese en de invloed van bestralingen daarop. Heb jaren pijn geleden door de keiharde bal die de prothese was geworden.”
“Ik had graag voor de operatie al meer over het bestralingstraject gehoord.”
We legden vier stellingen voor over keuzes bij behandelingen. Onderstaand figuur vat de uitkomsten samen.
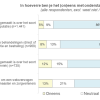
Over het geheel genomen is de meerderheid tevreden, vooral over de keuze voor het soort operatie. Als toelichting wordt onder andere aangegeven dat mensen het behandelplan niet als een keuze ervaarden of dat er haast bij zat (of werd gevoeld) om snel te behandelen. Naast voordelen van ‘voldoende tijd hebben’, geven mensen ook aan het lastig te vinden om op een wachtlijst te staan voor een borstreconstructie. Ook geven mensen die langer geleden zijn gediagnostiseerd aan dat er destijds veel minder mogelijkheden waren.
“Na de eerste diagnose komt er zoveel nieuwe informatie en indrukken op je af, je zit dan enorm in je emotie, waardoor het best moeilijk is de juiste beslissing te nemen. Je wilt zo snel mogelijk van de tumor af en goed genezen. Achteraf had ik misschien andere keuzes gemaakt, bv een cosmetische reconstructie.”
Voor alle stellingen geldt dat mensen die vijf jaar of korter geleden de diagnose kregen, tevredener zijn (vaker antwoord ‘eens’) dan mensen die langer dan vijf jaar geleden de diagnose kregen. Mensen die (ook) door een bestralingsarts en/of plastisch chirurg zijn geïnformeerd, zijn tevredener (vaker antwoord ‘eens’).
“Ik ben er bewust van dat je beslissingen moet maken op korte termijn maar de gevolgen daarvan op langer termijn kan je dan niet overzien dat maakt het lastig.”
“Op af en toe wat kleine vertragingen na ben ik goed geïnformeerd door de oncologisch verpleegkundige, de chirurg voorafgaand en na de operatie en vooral de bestralingsarts m.b.t. de bestralingen. Dat je een map meekrijgt met alle informatie zodat je dat rustig na kunt lezen vond ik een goede toevoeging.”
Tot slot vroegen we jullie of je iets gemist hebt in de informatievoorziening over operatie en/of borstreconstructie in combinatie met bestralingen. Onderstaand figuur geeft de uitkomsten weer.
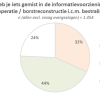
De meningen zijn verdeeld. Ruim vier op de tien geven aan van niet, bijna een kwart weet het niet en bijna een derde zegt van wel. Mensen die de diagnose in de afgelopen vijf jaar kregen, geven minder vaak aan iets gemist te hebben (28%) dan mensen die tussen de vijf en tien jaar de diagnose kregen (34%) of langer dan tien jaar geleden (37%).
“Lange termijn effecten, dat bestraling een complicerende factor blijkt als er daarna nog geopereerd moet worden.”
Mensen die (ook) door een bestralingsarts en/of een plastisch chirurg zijn geïnformeerd, missen minder vaak informatie (antwoord ‘nee’). Van de 939 mensen die aangeven (ook) geïnformeerd te zijn door de bestralingsarts, geeft bijna de helft aan niets gemist te hebben (47%), 29% heeft wel iets gemist. Van de 185 mensen die (ook) door de plastisch chirurg zijn geïnformeerd, geeft 61% aan niets gemist te hebben, en 18% van wel.
Aan de mensen die aangeven iets gemist te hebben, vroegen we wat dit was. Het merendeel geeft aan informatie over (late) gevolgen te missen. Specifiek gaat het om de gevolgen van de bestralingen.
“Ik ben niet geïnformeerd over de invloed die bestralingen kunnen hebben op een eventuele reconstructie.”
“Het hele prettige krijgt echt een 10! Het verliep allemaal perfect georganiseerd. Echt geweldig fijn. Maar toen het klaar was, was er te weinig info over de gevolgen, zowel van de borstvorm als de gevolgen van bestraling. Dat vind ik heel jammer.”
Conclusies en aanbevelingen
Op basis van deze b-force uitvraag lijkt het erop dat informatievoorziening over borstoperaties, eventuele borstreconstructies en de relatie met bestralingen de afgelopen jaren is verbeterd. Echter, ongeveer drie op de tien mensen missen nog steeds informatie, met name over (late) gevolgen van deze combinatie van behandelingen en specifiek de bestralingen. Helaas ervaart de meerderheid negatieve gevolgen en soms complicaties vanwege bestralingen in combinatie met borstoperaties. Het is ons inziens dan ook van belang dat mensen hierover tijdig worden geïnformeerd, zodat zij een bewuste keuze kunnen maken. Als mensen (ook) door de bestralingsarts en plastisch chirurg zijn geïnformeerd, zijn de ervaringen rondom informatievoorziening vollediger en positiever. Wij pleiten er daarom voor dat voorlichting ook door deze specialisten wordt gegeven. Sowieso de bestralingsarts, en indien van toepassing de plastisch chirurg.
Al deze informatie in één keer kan lastig zijn, wanneer de diagnose borstkanker (of DCIS / LCIS) wordt gesteld. Er komt een hoop op mensen af. Uit toelichtingen blijkt dat sommige mensen het prettig vinden als informatie gedoseerd wordt gegeven, anderen hadden liever voorafgaand aan de behandeling(en) alle informatie gekregen. Mensen die langer geleden de diagnose kregen, hebben vaker ook met ‘late gevolgen’ te maken en kunnen de impact wellicht wat beter inschatten. Zij geven ook vaker aan informatie te hebben gemist.
Geregeld wordt de ‘achtbaan’ genoemd bij diagnose borstkanker. Mensen geven bijvoorbeeld aan dat de informatie tijdens het diagnosegesprek niet blijft hangen. Herhaling van voorlichting over borstoperaties en bestralingen kan helpen, zowel voor, tijdens en na de behandeling(en). BVN werkt samen met ziekenhuizen aan een zogeheten ‘time-out’ waarbij er minstens twee gesprekken met een zorgverlener plaatsvinden en waar er tussentijds ruimte wordt gemaakt om na te denken over keuzes.
Actie BVN
Wij zijn betrokken bij het landelijk overleg van (medisch) specialisten over borstkanker (NABON). We gaan deze uitkomsten delen met specifiek de werkgroep ‘voorlichting’. Daarin willen we oproepen tot het beter standaardiseren van het gesprek met de bestralingsarts. Dit kan zowel voorafgaand aan de operatie, als er wordt verwacht dat er bestralingen plaatsvinden, of naderhand als het dan nog niet duidelijk is. Ook als er mogelijkheden bestaan tot borstreconstructie of verfraaiing van het geopereerde gebied willen we dat de plastisch chirurg vroegtijdig wordt betrokken.
Daarbij nemen we deel aan het landelijk programma voor het maken van “Uitkomstgerichte zorg”, deze uitkomsten betrekken we in dit traject. Tot slot wordt de richtlijn borstreconstructie met borstimplantaat in combinatie met bestralingen herzien – ook hier zal BVN haar input geven op basis van deze uitkomsten.
Voor patiënten bestaan er keuzehulpen rondom bestralingen waar BVN een bijdrage aan levert. Met de informatie die we via deze B-force uitvraag hebben verzameld, kunnen we betere input leveren. Hopelijk kunnen we (online) keuzehulpen onder andere via onze website beter bekend maken.
Meer informatie
Er zijn keuzehulpen voor meerdere behandelingen bij borstkanker. Een online keuzehulp zet de belangrijkste informatie over de behandeling op een rijtje, de mogelijke behandelopties met voor- en nadelen en helpt je nadenken over welke keuze het best bij je past. Je vindt ze in ons Overzicht Online ondersteuning waar je kunt zoeken per fase van het behandeltraject.
Voor bestralingen (radiotherapie) is er een keuzehulp. Een keuzehulp is vaak niet voor alle patiënten geschikt. Overleg altijd met je arts of verpleegkundig specialist of de keuzehulp die je wilt gebruiken op jou van toepassing is.
Om je goed voor te bereiden op gesprekken met je zorgverlener hierover kun je B-bewust gebruiken en onze folder over Samen Beslissen lezen.
Bij het bepalen van het juiste moment voor een borstreconstructie, is het belangrijk om rekening te houden met je verdere behandelplan. Bespreek dit met je verschillende behandelaars en lees vast de informatie op onze website.
Op onze website vind je meer informatie over bestraling, onder andere een voorlichtingsvideo.
Borstkankervereniging Nederland biedt informatie en lotgenotencontact. Dit kan je helpen!
Heb je vragen of wil je een ervaring delen, hier vind je de contactgegevens van Borstkankervereniging Nederland.
We geven een samenvatting van deze resultaten opgedeeld in 3 delen:
- De informatievoorziening bij een borstsparende operatie
- De voorlichting over borstreconstructie bij een borstamputatie
- De ervaring van de voorlichting over de invloed van bestraling en volgorde van behandelen op het eindresultaat van een borstreconstructie (wordt nog gedeeld).
Tot slot
BVN komt op voor de belangen van borstkankerpatiënten. Daarnaast geven we betrouwbare informatie en voorzien we in lotgenotencontact. Door lid te worden van BVN en / of een donatie te doen help je ons. Dit kan via onze website. Alvast veel dank!
